AGENTE DELLA LEISHMANIOSI CANINA
Leishmania infantum, protozoo della famiglia Tripanosomatidae.
La leishmaniosi è una malattia protozoaria trasmessa da insetti vettori (flebotomi) endemica in 88 Paesi del mondo, compresi quelli dell’Europa mediterranea. Diverse sono le specie di Leishmania che possono causare malattia sia nell’uomo che negli animali. Nel nostro continente la maggior parte dei casi umani diagnosticati è riferibile alla Leishmaniosi Viscerale Zoonotica (LVZ) e alla Leishmaniosi cutanea (LC) causate da Leishmania infantum (sinonimoLeishmania chagasi), il cui serbatoio naturale è rappresentato dal cane domestico. La malattia che si sviluppa nel cane, causata dallo stesso agente eziologico, viene definita Leishmaniosi canina (CanL).
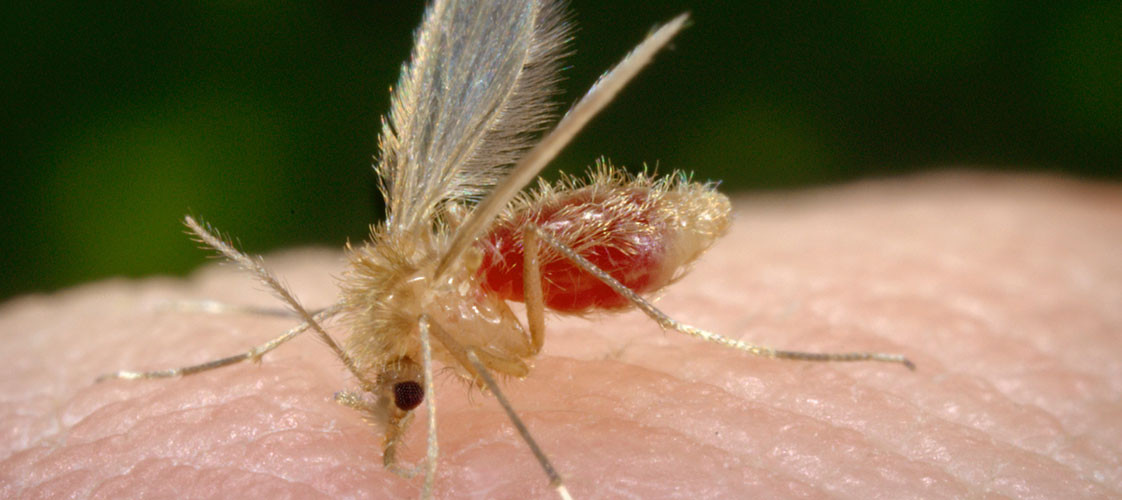
VETTORI (IN ITALIA)
Phlebotomus perniciosus, perfiliewi, ariasi, neglectus. I flebotomi sono piccoli (circa 2 mm) insetti ematofagi con abitudini prevalentemente notturne. I maschi si nutrono di succhi vegetali, le femmine di sangue. Le femmine pungono esclusivamente nelle ore serali-notturne (tramonto-alba) in un periodo compreso tra la metà di maggio e la fine di ottobre (stagione di trasmissione; la lunghezza del periodo indicato può variare a seconda delle latitudini). In Italia sono considerati tradizionalmente endemici i territori costieri del Centro-Sud e le Isole ma, negli ultimi anni, la Leishmaniosi è stata segnalata anche in numerose zone del Nord Italia fino a pochi anni fa ritenute indenni. Nei focolai di LCan del Mediterraneo le prevalenze d’infezione variano tra 2 e 40%.
MODALITA’ DI TRASMISSIONE
Per completare il suo ciclo biologico, la Leishmania necessita di un ospite intermedio, costituito da un vettore ematofago (flebotomo), ed uno definitivo, rappresentato dall’ospite vertebrato. Quando un flebotomo non infetto esegue il suo pasto di sangue su un ospite infetto, ingerisce gli amastigoti (forme non infettanti) . All’interno del vettore gli amastigoti subiscono una serie di modificazioni morfologiche fino a trasformarsi nella forma flagellata promastigote (altamente mobile ed infettante). La femmina ematofaga del flebotomo alberga i promastigoti nel proprio apparato digerente e trasmette il parassita durante il successivo pasto di sangue, ad animali domestici, selvatici e all’uomo, in cui si sviluppa nuovamente la forma amastigote.
Come già detto in precedenza, Il serbatoio naturale del parassita è IL CANE. La volpe ed il lupo, pur essendo ospiti naturali per Leishmania infantum, sembrano avere un ruolo epidemiologico poco importante (lupo), o comunque ancora in discussione (volpe). Il gatto può infettarsi ed, OCCASIONALMENTE, manifestare malattia. Il suo ruolo epidemiologico è incerto. Alla luce delle attuali conoscenze, i topi e i ratti non sono considerati serbatoi certi ed epidemiologicamente importanti.
Altre vie di trasmissione: è provato che le trasfusioni di sangue possono costituire un potenziale pericolo, per cui i donatori dovrebbero essere testati accuratamente. La via coitale e quella uterina non costituiscono una reale fonte di contagio, anche se alcune evidenze scientifiche sembrerebbero non escluderle in maniera assoluta.
Numerosi studi eseguiti in passato e ripresi negli ultimi anni utilizzando tecniche biomolecolari hanno cercato di fare luce sul ruolo di altri insetti nella trasmissione del parassita, in particolare di pulci e di zecche. Fino ad oggi, NON ESISTONO prove sufficientemente valide che dimostrino la possibilità di trasmissione della leishmaniosi da parte di altri insetti diversi dai flebotomi.
PATOGENESI
La deposizione del parassita nel derma dell’ospite avviene pressoché immediatamente, anche perché il pasto di sangue si realizza in pochi secondi. La disseminazione del parassita nell’organismo e l’eventuale sviluppo della malattia dipendono dal tipo e dall’efficienza della risposta immunitaria del cane infetto. L’infezione da Leishmania presenta tre principali caratteristiche patogenetiche: (a) il bersaglio del parassita è rappresentato dai macrofagi, all’interno dei quali il parassita si può replicare; (b) la comparsa e l’evoluzione della malattia dipendono dalla risposta immunitaria o infiammatoria dell’ospite; (c) la persistenza dell’infezione nei tessuti. Leishmania tende a localizzarsi in tutti i tessuti più ricchi di elementi del sistema monocito-macrofagico, dove può essere rilevabilecon metodi diretti già qualche settimana dopo l’infezione.
Nel cane, L. infantum causa infezione, generalmente cronica, che a volte può essere asintomaticae a volte può evolvere in malattia sintomatica evidente: la risposta immunitaria gioca un ruolo molto importante in questa dicotomia (infezione versus malattia), grazie ai linfociti T helper CD4+ che possono indirizzare il sistema immunitario verso una risposta umorale (Th2), o verso una risposta cellulo-mediata (Th1). I due estremi dell’espressione clinica sono rappresentati da cani infetti e clinicamente sani e cani infetti e gravemente malati, Nel cane e nell’uomo, la resistenza alla malattia sembra essere associata ad una risposta immunitaria di tipo misto Th1-Th2, e la suscettibilità alla malattia alla continua stimolazione antigenica e all’esagerata risposta anticorpale che inducono ipergammaglobulinemia, deposizione di immunocomplessi che possono provocare glomerulonefrite, vasculite, poliartrite, uveite e meningite e produzione di autoanticorpi contro le piastrine e gli eritrociti.
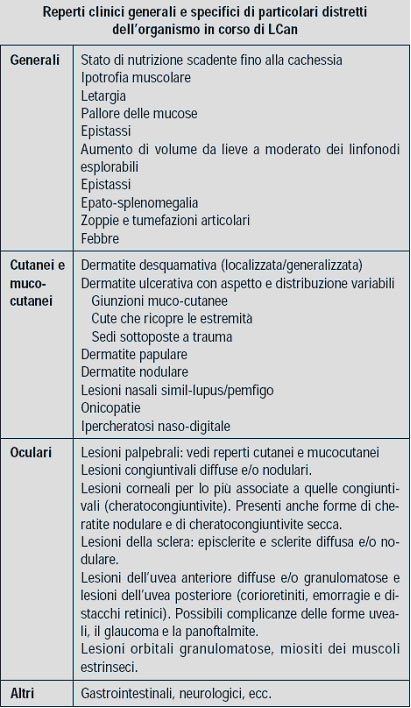
SEGNI CLINICI
Il periodo di incubazione può variare da alcuni mesi ad anni. Lo stato d’infezione (dimostrazione della presenza del parassita) non sempre è seguito da quello di malattia (presenza di segni clinici e/o alterazioni clinico-patologiche). La malattia può decorrere con sintomatologia grave ma anche in forma quasi inapparente . I segni clinici più frequenti sono: aumento di volume dei linfonodi, anoressia, depressione sensoriale, dimagrimento, ipotrofia muscolare, lesioni cutanee (noduli, ulcere, alopecia periorbitale, dermatite esfoliativa), oculari (cheratocongiuntivite, uveite), zoppia, e poliuria-polidipsia .
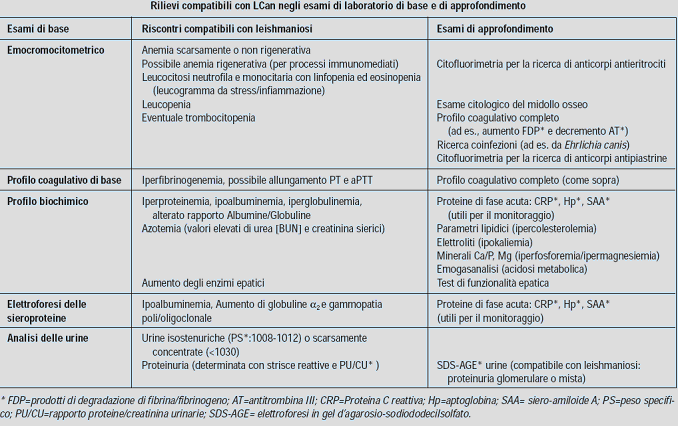
ESAMI DI LABORATORIO
Le principali alterazioni clinico-patologiche includono: anemia scarsamente rigenerativa, aumento delle proteine totali sieriche, ipoalbuminemia, pergammaglobulinemia, aumento dei valori di urea e creatinina e proteinuria. Non esistono alterazioni di laboratorio patognomoniche di malattia.
DIAGNOSI
La diagnosi di leishmaniosi può essere ottenuta evidenziando il parassita o gli anticorpi prodotti dall’organismo nei confronti dello stesso. E’ utile però precisare che in assenza di segni clinici e/o di alterazioni clinico-patologiche, è più preciso parlare di INFEZIONE, differenziandola dalla MALATTIA, condizione nella quale i segni clinici rilevati sono chiaramente attribuibili alla presenza del parassita. La differenziazione tra infezione e malattia è fondamentale, specialmente nelle zone endemiche, poichè un cane potrebbe, ad esempio, essere infetto (dimostrazione del parasita o della presenza di anticorpi) e presentare segni di malattia dovuti ad altre cause, infettive o non.
Test diagnostici
- Test di immunofluorescenza indiretta (IFAT) per la ricerca di anticorpi anti-Leishmania infantum per la determinazione degli anticorpi specifici nel siero. Titoli superiori di 4 volte il valore soglia del laboratorio di riferimento, in presenza di segni clinici o alterazioni clinico-patologiche confermano lo stato di MALATTIA. Anche per questo motivo, è sempre consigliabile eseguire una titolazione dei livelli anticorpali.
- Diagnosi microscopica: su strisci da materiale ottenuto tramite ago aspirato linfonodale/midollare (video) o da lesioni cutanee si possono evidenziare amastigoti diLeishmania infantum liberi, o all’interno del citoplasma di macrofagi.
- PCR: per identificare o quantificare (RT-PCR) il DNA specifico di L. infantum da campioni biologici. Le matrici più sensibili sono il materiale linfonodale e quello midollare. Nelle aree endemiche la sola positività all’esame PCR, in assenza di titoli anticorpali progressivamente crescenti (sieroconversione), non è necessariamente indicativa di una infezione “attiva”.
- Esami colturali per l’solamento dei promastigoti di L. infantum da materiale prelevato da linfonodo/midollo osseo (DISPONIBILE SOLO IN POCHI LABORATORI)
DIAGNOSI DIFFERENZIALE
Ehrlichiosi, Babesiosi, Epatozoonosi, Linfoma, Demodicosi.
TERAPIA
La leishmaniosi canina (CanL) è una patologia molto complessa, il cui trattamento terapeutico rappresenta ancora oggi un problema di non facile soluzione. In questa sezione, pertanto, potranno essere prese in considerazione solo alcune tematiche riguardanti la terapia di questa temibile zoonosi, richiamando l’attenzione del lettore sulla necessità di inquadrare clinicamente i cani infetti, in maniera quanto più precisa possibile, prima di intraprendere qualsiasi decisione terapeutica.
Quali cani trattare? Prima di decidere se e come trattare un cane infetto da Leishmania infantum deve essere chiaramente differenziato lo stato d’infezione da quello di malattia. Come già accennato in precedenza, un cane infetto è un soggetto nel quale sia dimostrabile la presenza del parassita, con metodi diretti (microscopia, coltura, PCR) o con metodi indiretti (messa in evidenza di anticorpi specifici). Per rendere più agevole l’inquadramento diagnostico dei cani infetti, è stata recentemente pubblicata una classificazione (Paltrinieri et al., 2009) elaborata dal Gruppo di Studio sulla Leishmaniosi Canina (GSLC). Il GSLC, oltre a pubblicare linee guida riguardanti la diagnosi e la classificazione dei soggetti infetti, ha anche prodotto linee guida riguardanti il trattamento terapeutico della CanL (Oliva et al., 2008). Un cane infetto può essere definito malato quando mostra uno o più segni clinici di leishmaniosi, incluse alterazioni ematologiche, ematobiochimiche ed urinarie. Un cane infetto da Leishmania infantum, inoltre, prima di manifestare segni clinici di malattia, può permanere in uno stato d’infezione variabile da mesi ad anni. Tale stato può essere abbastanza facilmente diagnosticabile (infezione patente) o essere al limite della rilevabilità, pur utilizzando diverse tecniche diagnostiche quali la dimostrazione di anticorpi anti-Leishmania, l’ evidenziazione microscopica del parassita e la PCR quali/quantitativa (infezione sub patente). Una volta che l’infezione abbia dato luogo alla malattia, la stessa, per svariati motivi tra cui la costituzione genetica dei soggetti colpiti, la loro risposta immunitaria, eventuali patologie concomitanti, può assumere espressioni cliniche più o meno gravi, a seconda degli organi coinvolti.
PROFILASSI NEI CONFRONTI DEL VETTORE
Non permettere che il flebotomo si alimenti sul cane significa prevenire l’inoculazione del protozoo e quindi l’infezione da Leishmania ad un ospite recettivo. È su questa semplice strategia che si basa quella che ad oggi è considerata la migliore soluzione per il controllo della LCan. I piretroidi hanno un’attività non solo insetticida ma anche anti-feeding (gli ectoparassiti non compiono il pasto di sangue sull’ospite) che viene comunemente definita come “effetto repellente”.
RISCHI PER L’UOMO
La trasmissione dell’infezione dall’animale all’uomo si realizza esclusivamente attraverso punture di flebotomi infetti. L’età infantile, la malnutrizione, l’HIV, gravi immunodepressioni rappresentano fattori predisponenti. Nell’uomo l’infezione si manifesta in forma viscerale o cutanea. La forma viscerale è caratterizzata da: febbre irregolare, astenia, anoressia, pallore, splenomegalia, epatomegalia, adenomegalia. La forma cutanea si manifesta con lesioni singole, ulcerate o non, localizzate di solito nella sede di puntura del flebotomo. Il farmaco di elezione è l’Amfotericina B liposomica. Generalmente si ottiene la guarigione clinica e parassitologica.
Trovi l’articolo completo su: